Sénose cartidienne : Ils est révéle que l’examen echodoppler est l’examen
phare du diagnostic de la stenose carotidienne (il est personne
dépendante)
{AR-youtube width= »100% » height= »500″}watch?v=GGm7DkWqkcE{/AR-youtube}
{AR-mp4-flv}endarteriectomie carotidienne{/AR-mp4-flv}
{flv}endarterectomie carotidienne{/flv}
{AR-youtube width= »100% » height= »500″}watch?v=z3ktsAZByEY{/AR-youtube}
{AR-youtube width= »100% » height= »500″}watch?v=iHzy5iERmes{/AR-youtube}
{AR-youtube width= »100% » height= »500″}watch?v=ztf0rSH4qqk{/AR-youtube}
{AR-youtube width= »100% » height= »500″}watch?v=Gc16AITwci0{/AR-youtube}
{AR-youtube width= »100% » height= »500″}watch?v=aJtDiYcRhfc{/AR-youtube}
{AR-youtube width= »100% » height= »500″}watch?v=KqctaoM2ZjI{/AR-youtube}
1)Anesthesie :
Gestion des antiaggrégants et anticoagulants en pré-opératoire.
L’attitude varie selon le traitement, les facteurs de risque et le degré d’urgence :
A) aucun traitement.
Rarement, certains patients asymptomatiques sont adressés au chirurgien sans aucun traitement antiaggrégant ou anticoagulant.
• Si la sténose n’est pas hyperserrée et si l’intervention peut être programmée rapidement il n’y a pas lieu d’en prescrire sauf si l’on est partisan d’opérer sous antiaggrégant plaquettaire.
• Dans le cas contraire une prescription d’aspirine est indiquée, qui sera arrêtée ou non cinq jours avant l’intervention.
B) traitement antiaggrégant plaquettaire.
Certaines équipes opèrent systématiquement sans arrêter le traitement antiaggrégant plaquettaire.
Personnellement j’ai une attitude moins systématique.
• Je ne maintiens le traitement antiaggrégant plaquettaire en préopératoire que s’il existe une sténose hyperserrée ou si le patient est coronarien ou a eu un geste de revascularisation coronaire et notamment une endoprothèse. Si le malade est sous Plavix celui-ci est arrêté 5 jours avant l’intervention et remplacé par de l’aspirine.
• Dans le cas contraire, qu’il s’agisse d’aspirine ou de plavix, je l’arrête cinq jours avant l’intervention.
• En cas d’association plavix aspirine justifiée, j’arrête en général le plavix, cinq jours avant l’intervention, en maintenant l’aspirine.
C) traitement anti vitamine K.
Ce traitement est arrêté cinq jours avant l’intervention avec un relais par héparine de bas poids moléculaire.
Si l’intervention est urgente et si l’on estime que le risque de récidive d’accident ischémique cérébral est majeur notamment en cas d’AIT à répétition et de vascularisation cérébrale précaire avérée (ex : sténose carotidienne hyperserrée avec ophtalmique inversée au doppler) on peut être amené à opéré un malade sous l’association aspirine-plavix. Le risque d’hématome post-opératoire est très élevé. L’hémostase per-opératoire doit être pointilleuse, la surveillance post-opératoire renforcée et je conseille d’attendre 48h avant d’enlever le drain de redon et de reprendre le traitement antiaggrégant plaquettaire.
2)diagnostic :
Angiographie de contrôle.
L’angiographie de contrôle a un rôle très important dans la prévention des accidents ischémiques cérébraux postopératoires. Elle a un risque quasi nul si l’on respecte ses contre-indications et si l’on utilise une technique peu invasive.
A. Objectifs.
L’angiographie de contrôle a plusieurs objectifs :
• chez un malade ayant des troubles neurologiques en postopératoire évoquant une origine ischémique ou hémorragique l’angiographie de contrôle a pour objectif de rechercher une cause à cet accident neurologique et de vérifier si celui-ci n’est pas du à un geste chirurgical imparfait ou à une hypercoagulabilité. Si l’angiographie de contrôle est parfaite cela évite une réintervention inutile.
Même si l’angiographie de contrôle postopératoire immédiate est normale il peut être utile de faire une deuxième angiographie de contrôle si les troubles neurologiques surviennent après la première angiographie de contrôle. En effet, une hypercoagulabilité peut se manifester plusieurs heures après l’intervention, après élimination des anticoagulants administrés en peropératoire.
• Chez un malade asymptomatique en postopératoire l’angiographie de contrôle a pour objectif d’évaluer la qualité du geste chirurgical et de rechercher une hypercoagulabilité. Ces deux anomalies peuvent conduire à un accident neurologique postopératoire précoce ou tardif ou à une resténose.
B) Quand.
• En peropératoire.
L’angiographie de contrôle est faite au cours de l’intervention chirurgicale, immédiatement après le déclampage. Elle permet, si l’on constate une anomalie, de refaire le geste immédiatement et d’éviter ainsi une réintervention. La décision de reprendre le geste chirurgical est plus facile si le contrôle est fait en peropératoire plutôt qu’en postopératoire. Elle a cependant des inconvénients : le délai entre le déclampage et l’angiographie est très court et ne permet pas toujours à une hypercoagulabilité de se manifester. L’injection du produit de contraste est faite par voie intra artérielle ce qui comporte un risque très faible mais pas nul de complication embolique ( ce risque est d’autant plus faible que la paroi de la carotide commune est souple sans surcharge athéromateuse). Si l’injection directe du produit de contraste dans la carotide commune permet des images bien contrastées, il n’est pas toujours possible d’avoir la meilleure incidence permettant de bien dégager la bifurcation carotidienne. Cette procédure augmente la durée d’intervention ce qui est un inconvénient sous anesthésie loco-régionale et s’il est nécessaire de refaire le geste chirurgical cette augmentation de la durée peut être excessive toujours sous anesthésie loco-régionale.
L’angiographie de contrôle peropératoire est conseillée aux chirurgiens qui veulent un contrôle angiographique immédiat ou qui n’ont pas un service de radiologie vasculaire leur permettant un contrôle angiographique postopératoire rapide et de qualité. Ce type d’angiographie sera utile aux chirurgiens en formation dont la première préoccupation est la qualité du geste technique.
• En postopératoire immédiat.
L’angiographie de contrôle est alors réalisée en salle de radiologie vasculaire dans les deux heures suivant l’intervention. Elle n’augmente pas la durée de l’intervention et elle est réalisée dans une salle spécialisée sans les contraintes liées à l’environnement peropératoire. Le délai d’une demi-heure à deux heures entre le déclampage et l’angiographie de contrôle permet une meilleure visualisation des thromboses pariétales par hypercoagulabilité. Ses inconvénients sont : la nécessité d’une réintervention sous anesthésie générale si le geste chirurgical est imparfait et, de ce fait une plus grande difficulté à décider d’une réintervention dans les cas limites. L’absence de contrôle immédiat du résultat par l’opérateur s’il est en salle d’opération.
L’angiographie de contrôle postopératoire immédiate est conseillée aux chirurgiens expérimentés opérant sous anesthésie loco-régionale qui recherchent plus des troubles de la coagulabilité que des anomalies techniques à condition qu’ils aient des radiologues vasculaires motivés et disponibles.
• En postopératoire tardif.
L’angiographie est réalisée 3 à 4 jours après l’intervention. Ce type d’angiographie entraîne un long délai pendant lequel l’opérateur ne connaît pas le résultat de l’endartériectomie. Il doit donc être réservé aux contre-indications à une angiographie peropératoire ou postopératoire immédiate et aux centres ne disposant pas d’une unité de résonnance magnétique. Il doit s’accompagner d’une anticoagulation systématique par héparine à la seringue électrique ± aspirine avec éventuellement relai par une héparine de bas poids moléculaire ± aspirine jusqu’à l’angiographie de contrôle.
L’angiographie de contrôle postopératoire tardive est surtout indiquée chez les insuffisants rénaux graves. Elle consiste habituellement en une angiographie par résonance magnétique.
C) Comment.
• Angiographie postopératoire.
Angiographie numérisée par voie veineuse.
Un cathlon 18 ou 16 gauge est mis en place dans une veine au pli du coude, du côté opposé à la carotide opérée pour éviter que le reflux veineux ne gêne la visualisation de la bifurcation carotidienne. On ponctionne de préférence la veine basilique.
On utilise du produit de contraste non ionique à 350 mg par ml.
La seringue d’injection est remplie avec 40 cc de produit de contraste puis 50 cc de sérum glucosé à 5 % en évitant de les mélanger de façon à injecter d’abord le produit contraste puis le sérum glucosé.
La vitesse d’injection est de 18 à 20 cc par seconde et la cadence de prise de vue de deux images par seconde.
Pour contrôler une bifurcation carotidienne gauche on utilise une incidence oblique antérieure gauche à 30 degrés et la tête du malade est également placée avec une oblique à 30 degrés ce qui la positionne parallèlement au plan de l’amplificateur de brillance. Cela permet d’obtenir la séquence vertébrale, carotide, vertébrale, carotide, avec les quatre vaisseaux bien individualisés.
Pour contrôler une bifurcation carotidienne droite plusieurs incidences sont possibles. On commence par une oblique antérieure droite à 30 degrés avec la tête du malade parallèle à l’amplificateur de brillance et si le résultat n’est pas correct on modifie l’incidence en fonction du résultat.
Le drain de Redon aide à positionner l’amplificateur de brillance.
• Angiographie par résonance magnétique.
Je ne conseille pas l’écho doppler per ou postopératoire pour contrôler les gestes de revascularisation carotidienne car il s’agit d’un geste souvent difficile notamment lorsque la bifurcation carotidienne est haute. En postopératoire immédiat il est difficile à réaliser à cause de l’abord chirurgical. Il met difficilement en évidence les petits thrombi pariétaux. Il ne fournit pas des images aussi précises que l’angiographie.
Je ne l’utilise qu’en cas d’impossibilité à réaliser l’une des autres techniques. Il s’agit en général de malades ayant une insuffisance rénale grave et une contre-indication à l’angiographie par résonance magnétique.
D) conduite à tenir en fonction du résultat.
• Angiographie normale.
Le traitement antiaggrégant plaquettaire ou anticoagulant est repris dès le soir de l’intervention.
• Anomalie anatomique.
La décision de reprendre le geste chirurgical dépend de l’évaluation du risque de complication clinique, immédiate ou tardive, que fait courrir au malade l’anomalie anatomique. Par exemple une occlusion d’une carotide externe de très petit calibre chez un malade ayant une excellente tolérance au clampage n’aura pas la même valeur qu’une occlusion d’une carotide externe de gros calibre chez un malade ayant une intolérance majeure et immédiate au clampage.
Ces complications anatomiques sont : l’occlusion de la carotide interne qui nécessite une reprise immédiate est systématique associée à un traitement anticoagulant postopératoire car elle traduit souvent une hypercoagulabilité parfois associée à une anomalie anatomique. L’occlusion de la carotide externe qui dans la plupart des cas nécessite une réintervention car elle est facteur de resténose. Un flap à l’arrêt de l’endartériectomie à la pointe du bulbe. La décision de réintervention dépendra de l’importance de ce flap qui peut conduire à la thrombose de la carotide interne, à la formation d’un thrombus sur le flap ou à une resténose tardive. Une plicature qui est due à un excès de longueur de l’axe carotidien. Cette plicature, si elle est importante et entraîne un retentissement hémodynamique au doppler, peut conduire à l’occlusion de l’axe carotidien surtout si elle est associée à une hypercoagulabilité. La dissection rétrograde de la carotide commune entraîne un risque de resténose précoce et tardive.
Toutes ces anomalies anatomiques peuvent être évitées par une technique opératoire rigoureuse.
• Anomalie de type thrombotique.
Si l’on n’est pas certain de la qualité du geste d’endartériectomie associé à la thrombose pariétale il faut réintervenir.
Si l’on est certain de la qualité du geste d’endartériectomie il est probable que le malade a une hypercoagulabilité et il faut associer un traitement anticoagulant par héparine à la seringue électrique au traitement antiaggrégant plaquettaire. Le risque d’hématome postopératoire est faible compte-tenu de cette hypercoagulabilité. En cas de thrombus s’important une seconde angiographie numérisée par voie veineuse à J. 4 permet de vérifier la lyse du thrombus et l’absence d’anomalie sous-jacente.
2) DESCRIPTION
Matériel.
Il existe plusieurs types de shunt qui ont chacun leurs avantages et leurs inconvénients.
• Le shunt de Javid est semi-rigide ce qui facilite son introduction dans la carotide interne distale. Il a pour inconvénient des renflements d’extrémité pas suffisamment marqués avec parfois un échappement inopiné à la pince à shunt et un segment en amont du renflement proximal et en aval du renflement distal qui sont assez longs ce qui oblige à avoir un contrôle plus étendu de la carotide primitive et ce qui peut être gênant en cas de boucle basse de la carotide interne sus-bulbaire. Son caractère semi-rigide augmente le risque de déchirure latérale de l’artériotomie surtout à son extrémité distale à la pointe du bulbe. Par contre ce shunt est intéressant par sa semi-rigidité pour des carotides d’assez petit calibre.
• Le shunt de Pruitt-Inahara est muni d’un ballonnet gonflable à chaque extrémité ce qui permet de l’adapter aux carotides de tous calibres. Il faut faire attention à ne pas surgonfler le ballonet distal. Ce shunt est muni d’un système de purge qui ne me paraît pas indispensable. Ce shunt est intéressant par le volume de son ballonnet d’amont pour des carotides primitives de très gros calibre.
• Le shunt de Sundt est souple, renforcé par une structure métallique, avec des renflements marqués et sans segment additionnel en amont et en aval. Il est très facile à utiliser et n’a comme inconvénient qu’une trop grande souplesse du segment distal en version 4-3 qui le rend difficile à introduire dans la carotide interne. Il a ma préférence pour les carotides de moyen et gros calibre.
La fixation du shunt peut être faite à l’aide de pinces à shunt ou par des lacs.
Technique de pose
Préparation à la mise en place du shunt.
• Il faut agrandir l’incision vers le haut et vers le bas pour un meilleur contrôle de la carotide commune et de la carotide interne distale.
• Il faut mettre un lac de sécurité sur la carotide commune.
• L’anticoagulation par héparine doit être augmentée de 50 U.I./kg à 100 U.I./kg.
• Le shunt doit être préparé et rincé au sérum hépariné.
• Les pinces à shunt doivent être placées à proximité du champ opératoire.
• L’infirmière de salle d’opération doit avoir à proximité un deuxième shunt et un deuxième jeu de pinces à shunt.
Technique.
La mise en place du shunt doit être réalisée de façon calme et posée malgré la perte de conscience fréquente du patient. Il n’y a aucune raison d’agir très rapidement car l’on dispose de plusieurs minutes pour réaliser ce geste et à l’inverse la précipitation peut faire commettre des erreurs dont certaines entraînent des complications irréversibles.
• Immédiatement avant le clampage on demande au patient de faire une hyperventilation.
Lorsque le test de clampage est positif la carotide doit être déclampée. L’incision est alors aggrandie vers le haut et vers le bas afin de faciliter la pose du shunt.
Le lac en tissu est passé en boucle autour de la carotide commune et ses deux brins sont passé dans un segment de tube semi rigide afin de réaliser un garrot.
Ce garrot servira éventuellement a éviter une fuite si la pince à shunt proximale n’est pas étanche. Il peut également remplacer ou être associé à la pince à shunt proximale si celle-ci n’est pas efficace.
Cette vue d’une autre intervention montre le garrot remplaçant la pince à shunt proximale.
La carotide externe est clampée en premier. Habituellement cela n’entraîne pas de trouble neurologique et cela permet d’économiser un geste et donc du temps d’ischémie cérébrale (agir de façon calme et posée ne doit pas empêcher de s’organiser pour perdre le moins de temps possible).
On clampe ensuite la carotide commune ….
puis la carotide interne.
Incision de l’artère.
Artériotomie aux ciseaux de Potts.
L’artériotomie doit dépasser la plaque d’athérome en amont et en aval de façon à ne pas gêner la mise en place du shunt.
Si la plaque est nécrotique, ce qui est fréquent, des débris peuvent migrer dans la carotide interne ou dans la carotide commune pendant l’artériotomie.
Le segment proximal de la carotide commune est rincé au serum hépariné.
Ainsi que le segment de carotide interne.
L’extrémité proximale du shunt est placée dans la carotide commune et fixée par une pince à shunt ou un autre procédé.
La carotide commune est déclampée puis reclampée pour purger le shunt.
L’extrémité distale du shunt est positionnée dans les premiers millimètres de la carotide interne.
Le clamp de la carotide interne est alors enlevé et le shunt est introduit d’environ 15mm dans la carotide interne.
Il est alors fixé par une pince à shunt ou un autre procédé.
La carotide commune est déclampée.
Le shunt est fonctionnel. L’anesthésiste contrôle l’état neurologique.
Les deux pinces à shunt sont sécurisées, à l’aide d’un lac passé dans leurs anneaux et noué, afin de prévenir leur ouverture inopinée.
L’endartériectomie peut alors commencer.
Suture sous shunt
L’endartériectomie est faite classiquement avec ici une fixation de l’intima d’aval pour limiter le risque de flap ou de dissection pouvant être responsable d’une occlusion.
Il ne faut pas négliger l’endartériectomie de la carotide externe. Une occlusion de celle-ci peut conduire à une resténose précoce de la carotide interne et du fait de l’absence de suppléances à un accident ischémique cérébral.
Le shunt est tracté vers le bas pour faciliter la suture du patch.
A la fin de la suture de la berge postérieure le shunt est tracté vers le haut.
Ce qui dégage la partie basse de l’artériotomie….
et permet de suturer la partie basse du patch.
Puis le shunt est de nouveau tracté vers le bas pour suturer la berge antérieure.
Le shunt peut alors être enlev
Ablation du shunt
• Le patient est oxygéné par hyperventilation.
Section des deux lacs de sécurité des deux pinces à shunt.
La carotide commune est clampée.
Le shunt est clampé.
La pince à shunt proximale est enlevée….
et le shunt est extrait de la carotide commune.
L’ablation du shunt nécessite 3 mains. Le chirurgien tient le clamp d’une main et la pince à shunt de l’autre.
L’assistant(e) tient le shunt.
Le chirurgien déclampe la pince à shunt.
L’assistant enlève délicatement le shunt en le tirant dans l’axe de la carotide interne, la carotide interne est purgée et le chirurgien la clampe.
La carotide commune est purgée et rincée au sérum hépariné.
Ainsi que l’ensemble de la zone d’endartériectomie.
La zone d’endartériectomie est remplie de sérum hépariné.
L’artériotomie est fermée.
Et les deux fils noués.La pression artérielle est abaissée si elle est supérieure à 160 de maxima.
La carotide interne est déclampée puis reclampée afin de remplir en rétrograde la zone d’endartériectomie et faire refluer d’éventuelles bulle d’air dans la carotide externe.
La carotide externe et la carotide commune sont déclampées simultanément.
Après quelques secondes….
La carotide interne est déclampée et quelques compresses sont placées en tampon pour faciliter l’hémostase des trous d’aiguille. L’anesthésiste contrôle l’état neurologique. L’héparine n’est pas neutralisée.
Après deux à trois minutes de tamponnement les compresses sont enlevées (plus rapidement en cas de fuites importantes) et, si nécessaire, des points complémentaires sont placés pour colmater les fuites en évitant si possible de reclamper l’axe carotidien
shunt et pontage
Le shunt est mis en place dans la carotide commune, puis dans le pontage en PTFE, puis dans la carotide interne selon la technique décrite dans le chapitre mise en place du shunt. L’anastomose distale est faite en premier ce qui facilite le geste car l’on peut mobiliser le pontage.
Après avoir évalué la longueur de pontage nécessaire, il est sectionné à son extrémité proximale.
Avant de commencer l’anastomose on vérifie qu’il n’y a pas d’excès de longueur.
Le plan postérieur de l’anastomose est réalisé…
Puis le shunt est enlevé et l’anastomose est complétée.
La carotide interne puis la carotide commune sont purgées et le pontage est lavé au sérum hépariné.
L’anastomose est finalisée.
Résultat final après déclampage.
Shunt et excès de longueur
L’excès de longueur est manifeste. L’abord artériel a été prolongée vers le bas, à la fois pour mettre le shunt en place en toute sécurité mais aussi pour pouvoir réséquer l’excédent de longueur de la carotide commune.
La paroi de l’artère carotide commune est incisée transversalement au bistouri en prenant garde de ne pas abîmer la paroi du shunt. L’incision est ensuite poursuivie avec les ciseaux de Potts.
Une seconde incision transversale est ensuite effectuée en amont de façon à isoler un segment de carotide commune. Il faut faire attention à ne pas à réséquer un segment trop important qui obligerait à une suture sous tension, facteur de resténose. En effet, une resténose serait mal venue dans ce contexte de suppléances inefficaces.
Ce segment est réséqué.
La suture est parfois difficile à réaliser en dedans et en arrière. On peut s’aider en faisant une rotation de la carotide autour du shunt pour exposer la zone de suture.
La suture est terminée à la face antérieure.
On peut alors fermer l’artériotomie.
Le shunt est prêt à être enlevé.
Aspect final après déclampage.
L’angiographie de contrôle montre un petit caillot dans la carotide externe qui disparaîtra sous traitement anticoagulant et une discrète plicature à la pointe du bulbe qui est due à un léger excès de longueur et qui est atténuée par le patch. Comme cela est indiqué plus haut, un léger excès de longueur est préférable à une suture sous tension.
Cas particuliers
Il existe plusieurs situations où le shunt peut être très difficile à poser :
En cas de bifurcation carotidienne très haute.
• Le court segment de carotide interne accessible au fond d’un cône peut rendre la mise en place du shunt périlleuse. Il faut agrandir au maximum l’abord vers le haut avant le clampage définitif.
En cas de plaque remontant très haut au-delà de la pointe du bulbe.
• La situation est la même qu’en cas de bifurcation haute. En plus d’un abord étendu vers le haut, on peut décider, si cela est possible de sectionner la plaque le plus loin possible et de la fixer au monofil 7/0.
Lorsqu’il existe une plaque volumineuse de la carotide primitive.
• La conduite à tenir dépend de la position de la plaque par rapport à la bifurcation carotidienne. Si la plaque est proche de la bifurcation il faut contrôler la carotide primitive le plus loin possible en amont. Si la plaque est plus en amont il faut vérifier que l’on a la place de mettre le segment proximal du shunt entre la plaque de la carotide commune et celle de la bifurcation. Le clamp sur la carotide primitive est placé en amont ou en aval de la plaque. Dans tous les cas un shunt de Sundt est préférable à un shunt de Javid.
En cas de boucle immédiatement en aval du bulbe.
• Là encore un shunt de Sundt est préférable du fait de son encombrement moindre en longueur et de sa souplesse.
Dans tout ces cas, s’il existe un déficit moteur isolé sans trouble de la conscience, on peut estimer que l’on est en zone de pénombre et il est parfois moins dangereux de ne pas mettre de shunt si l’on considère que le risque de mettre en place un shunt est supérieur au risque de séquelles liées à l’intolérance au clampage.
Complications liées au shunt
Embolie lors de la mise en circulation du shunt.
• Une première cause d’embolie est due au raclage de la paroi de la carotide primitive par le shunt s’il existe une lésion ulcérée de la carotide primitive et si le shunt n’est pas purgé ou est d’abord mis dans la carotide interne. Cette complication peut être prévenue en mettant d’abord le shunt dans la carotide primitive puis en purgeant celui-ci.
• Une autre cause est la migration de débris emboliques athéromateux dans le segment sain de la carotide interne à partir de la plaque d’athérome lors de l’ouverture de celle-ci. Cette complication peut être prévenue par le lavage du segment distal de la carotide interne avant d’y introduire le segment distal du shunt.
• Une troisième cause est la formation d’un caillot dans le shunt lors des manoeuvres. Elle peut être prévenue par une anticoagulation à 100 U.I./Kg.Thrombose du shunt. Celle-ci est liée à une hypercoagulabilité du patient parfois associée à la plicature du shunt. Elle peut être prévenue par une anticoagulation à 100 U.I./Kg.
Débit insuffisant dans le shunt.
• Cette complication est exceptionnelle et prévisible. Elle ne se voit que s’il existe des lésions extrêmement sévères des trois autres axes artériels associés à une sténose de l’axe artériel opéré inférieur au calibre du shunt. C’est une indication à réaliser l’intervention sous anesthésie générale et à utiliser un shunt ayant le calibre interne le plus grand en fonction du calibre de la carotide interne.
Expulsion du shunt pendant l’endartériectomie.
• Cette complication peut être liée soit au lâchage d’une pince à shunt soit à un shunt trop petit par rapport à la pince à shunt. Cette complication peut être prévenue par le choix d’une pince adaptée au shunt et par la sécurisation des deux pinces à shunt avec un lac passé dans leurs anneaux et noué.
Déchirure de la paroi latérale de la carotide par le shunt.
• Cette complication est liée à un shunt trop rigide ou à une traction excessive sur le shunt. Si cette déchirure est située au milieu de l’artériotomie elle sera traitée par le patch. Si elle est située, comme c’est souvent le cas, sur la carotide interne à la terminaison de l’artériotomie elle peut être traitée par le patch ou plus volontiers par deux ou trois points de Prolène 7 0.
Rupture artérielle par le ballon.
• Cette complication est lié au surgonflage du ballonnet distal d’un shunt de Pruitt-Inahara.
Traumatisme des nerfs périphériques par les clamps ou les pinces à shunt.
• Le contexte, les conditions d’exposition difficiles et les multiples manœuvres qui accompagnent les endartériectomies sous shunt expliquent que ces traumatismes soient plus fréquents qu’en l’absence de shunt.
Arrêt de la plaque d’athérome sur la carotide interne.
• Généralités.
• L’arrêt de la plaque d’athérome sur la carotide interne doit être parfait. Les ressauts peuvent être à l’origine de nombreuses complications thrombo-emboliques.
• Une intima d’aval se décollant partiellement ou s’effilochant peut-être à l’origine de la formation de caillots, avec comme conséquence des embolies cérébrales ou la thrombose la carotide ou de turbulences avec comme conséquence un risque de resténose. Il est donc essentiel que la jonction entre la zone endartériectomisée et l’intima d’aval soit le plus possible en pente douce.
Technique.
Dans tous les cas la section de la plaque en aval doit se faire sous contrôle de la vue.
• Il est préférable de ne sectionner l’intima d’aval qu’en dernier lorsque l’on a totalement libéré la plaque d’athérome et après avoir sectionné la plaque en regard de la carotide primitive et de l’origine de la carotide externe.
• La section de la plaque à sa terminaison avec des ciseaux de microchirurgie à l’endroit où la plaque adhère de nouveau à la paroi permet d’obtenir un arrêt net et sans ressaut. Attention : il faut veiller à ne sectionner que la plaque et à ne pas blesser la paroi carotidienne avec les ciseaux. On vérifie ensuite qu’il n’y a pas de décollement de l’intima d’aval. Cette vérification est faite soit avec un jet de sérum hépariné, soit très délicatement avec une pince fine type Cushing. En cas de décollement celui-ci doit être réséqué ou si cela n’est pas possible fixé, jusqu’à obtenir un arrêt en pente douce.
• Si la zone sectionnée est encore épaisse réalisant un ressaut en marche d’escalier il est préférable de mettre trois points de Prolène 7 0 afin d’aplanir ce ressaut et d’éviter les turbulences.
• Parfois l’arrêt se fait en deux plans, le plan principal puis quelques millimètres plus loin un deuxième plan correspondant à une prolongation de la plaque.
• La fixation de l’intima d’aval est nécessaire lorsque l’on ne peut obtenir un arrêt net ou lorsque l’arrêt ne se fait pas en pente douce mais avec un ressaut important (supérieur ou égal à 1 mm). En général trois points suffisent.
Arrêt de l’intima d’aval en fonction du type intervention.
• Suture directe.
La section de l’intima d’aval se fait deux à trois mm en aval de l’incision ce qui permet un contrôle optimal de l’arrêt et permet de suturer l’artère en zone endartériectomisée et donc en sténosant le moins possible l’artère. La fixation de l’intima d’aval, si elle est nécessaire, se fait par cinq points. Le résultat doit être parfait sinon il faut prolonger l’artériotomie en aval de l’arrêt de la plaque et fermer par un patch.
• Patch.
L’artériotomie doit dépasser de 5 mm l’arrêt de la plaque ce qui permet d’élargir l’artère à l’endroit fragile de l’arrêt de l’intima d’aval. En cas de défaut cela diminuera le risque de resténose. Si une fixation de l’intima d’aval est nécessaire 3 points suffisent habituellement.
• Éversion type Chevalier.
Un des avantages de cette technique est que la fixation de l’intima d’aval est réalisée par le surjet anastomosant la terminaison du bulbe à la carotide interne d’aval.
• Éversion type Van Malhe.
La section de l’intima d’aval est réalisée après éversion de la paroi artérielle du bulbe sur la plaque, en traction, avec les ciseaux de microchirurgie. La fixation de l’intima d’aval, si elle est nécessaire, est faite soit sous contrôle de la vue après éversion, soit à travers la paroi artérielle après avoir rempli celle-ci de sérum hépariné.
• Réimplantation.
L’arrêt de l’endartériectomie et la fixation de l’intima d’aval sont faciles car, par définition, l’artériotomie faite à la face interne du bulbe dépasse l’arrêt de la plaque.
Cas particuliers.
Plaque s’étendant au-delà de la pointe du bulbe.
• Si la plaque ne s’étend pas trop loin et s’il est possible de remonter le clamp au-delà de celle-ci, on prolonge l’artériotomie en aval avec fermeture par un patch.
• Si la plaque s’étend trop loin, on la sectionne sans chercher à remonter trop, de façon à pouvoir prolonger l’artériotomie de 5 mm au-delà de la section, fixer la plaque par des points de Prolène 7 0 et fermer l’artériotomie par un patch.
Existence d’une deuxième plaque en aval de la première.
• Cette deuxième plaque est en général située sur la carotide interne sus bulbaire. Si l’accès à cette plaque est facile, on prolonge l’artériotomie et on l’enlève. Si son ablation apparaît difficile il est préférable de la laisser en place en vérifiant soigneusement qu’elle n’a pas été décollée par le clamp et éventuellement la fixer par plusieurs points de monofil 7/0.
Plaque étendue jusqu’à la base du crâne.
• Il est préférable de s’en rendre compte avant le clampage soit visuellement soit par la palpation afin de mettre le clamp dans l’axe de la plaque et d’éviter une dissection de celle-ci. La plaque est alors sectionnée 5 mm en amont de l’artériotomie et la fermeture réalisée sur un patch.
Dissection de la carotide interne d’aval lors du contrôle.
• Cette complication exceptionnelle peut survenir en cas de sténose pseudo occlusive associée à une carotide interne postbulbaire hypoplasique.
Bifurcation haute associée à un bulbe long et une plaque dépassant la pointe du bulbe.
• Il faut remonter le clamp le plus haut possible, faire remonter l’artériotomie à trois mm du clamp et sectionner la plaque également à trois mm du clamp. Fixer la plaque par cinq à huit points de Prolène 7 0 et fermer sur un patch.
Détachement spontané de la plaque au-delà de l’artériotomie.
Il faut toujours systématiquement prolonger l’artériotomie jusqu’à voir et contrôler l’arrêt de la plaque.
Arrêt de la plaque sur la carotide externe :
généralités.
Une occlusion de la carotide externe n’a que peu de conséquences cliniques immédiates. Cependant, les occlusions de la carotide externe sont connues pour être responsables, à moyen et long terme, de resténoses de la carotide interne et d’accidents neurologiques. Il est donc indispensable que ce geste soit réalisé avec autant de perfection que l’arrêt de la plaque sur la carotide interne.
Le geste réalisé dépendra de l’existence ou non d’une plaque d’athérome à l’origine de la carotide externe et de son extension en aval.
Arrêt de la plaque sur la carotide externe : technique.
L’ARM préopératoire montre une plaque modérée s’étendant quelques millimètres (5 millimètres ou moins) au-delà de l’ostium de la carotide externe.
Clampage de la carotide externe avec un clamp incurvé.
Ce clampage est fait au ras de l’arrêt de la plaque. Cela a pour but d’éviter que le décollement de l’intima ne se prolonge au-delà de la fin de la plaque d’athérome, créant un flap qui peut conduire à l’occlusion de la carotide externe.
Le geste réalisé ici est une éversion type Van Malhe compte tenu de l’excès de longueur et des conditions anatomiques favorables : vaisseaux de bon calibre, plaque d’athérome peu étendue et bifurcation en position normale.
L’artériotomie est prolongée en amont sur 1 cm à la face externe la carotide commune.
Décollement de la plaque sur la carotide commune et section de la plaque avec les ciseaux de Potts.
Endartériectomie de la terminaison de la carotide commune et de l’origine de la carotide externe jusqu’au clamp.
Soit la plaque se détache spontanément au ras du clamp.
Soit, comme ici, elle est sectionnée avec les ciseaux de Potts (ou de microchirurgie).
Soit elle est sectionnée par écrasement avec une pince de Christophe.
Un clamp de bulldog est placé environ 1 cm en aval du clamp incurvé.
Le clamp incurvé est enlevé.
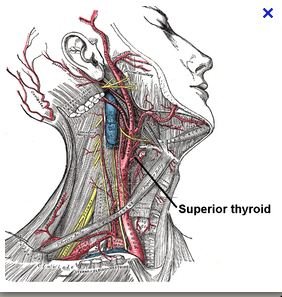
Un autre clamp de bulldog est placé sur l’artère thyroïdienne supérieure.
Ce qui permet d’enlever le lac en silastic et permet de mieux mobiliser la carotide externe afin de se placer dans l’axe de sa lumière.
La table d’opération est surélevée et le scialytique est placé dans l’axe de la carotide externe. L’ostium de la carotide externe est lavé au sérum hépariné.
Les décollements partiels de l’intima sont réséqués avec les ciseaux de microchirurgie…
Sur tout le pourtour de l’ostium de la carotide externe.
L’arrêt de l’intima sur la carotide externe est alors contrôlé et testé avec un jet de sérum hépariné. Si l’intima d’aval est épais et menace de se décoller, ce qui n’est pas le cas ici, il est fixé par un ou plusieurs points de monofil 7/0.
Ici le contrôle visuel est satisfaisant. Si l’on ne peut obtenir un bon résultat il faut faire une artériotomie longitudinale complémentaire à la face supérieure de la carotide externe(technique décrite dans le sous-chapitre suivant).
Angiographie de contrôle par voie veineuse.
Endartériectomie carotidienne avec suture directe
Après une endartériectomie carotidienne par incision longitudinale, la suture directe de l’artériotomie est la technique la plus simple et la plus rapide pour refermer l’artère.
Elle a cependant des inconvénients :
• la suture, prenant environ 1 mm de paroi à chaque berge, réduit le calibre du bulbe. Cela favorise les resténoses si le bulbe est de petit calibre.
• cette technique ne permet pas d’élargir le diamètre de l’artère à la pointe du bulbe, à la jonction entre paroi endartériectomisée et paroi saine. De ce fait, s’il y a le moindre décollement de l’intima d’aval, le risque de resténose est important.
• comme toutes les techniques d’endartériectomie utilisant une incision longitudinale, elle ne traite pas les excès de longueur de l’axe carotidien.
Cette technique peut être utilisée à chaque fois que la bifurcation carotidienne a un calibre important, à condition :
• que la plaque d’athérome s’arrête à la pointe du bulbe ou en amont (il est formellement déconseillé de faire une suture directe si l’artériotomie est prolongée au-delà de la pointe du bulbe) ;
• qu’il n’y ait pas d’excès de longueur de l’axe carotidien (dans ce cas l’endartériectomie avec suture directe est concurrencée par l’endartériectomie par eversion qui a l’avantage de traiter les excès de longueur et de ne pas réduire le calibre du bulbe) ;
• que l’arrêt de l’intima d’aval soit parfait (on ne le sait qu’une fois l’endartériectomie faite mais il est alors très facile, si l’arrêt de l’intima d’aval n’est pas satisfaisant, de prolonger l’artériotomie et de mettre en place un patch).
Cette technique a une excellente indication lorsque le bulbe carotidien est très volumineux et que l’on veut en réduire le calibre.
Cette technique est contre-indiquée en cas d’absence de bulbe, de bulbe de petit calibre (inférieur ou égal à 8 mm), de carotide interne de petit calibre (inférieur ou égal à 5 mm) ou si l’artériotomie dépasse la pointe du bulbe.
Technique de l’endartériectomie avec suture directe.
Homme de quatre-vingt-un ans ayant une sténose asymptomatique de la carotide interne gauche.
Facteurs de risque d’athérosclérose : diabète non insulinodépendant ; hypercholestérolémie.
IRM cérébrale : pas de lésion ischémique cérébrale.
A. R. M. de la bifurcation carotidienne gauche.
Pour agrandir les photos cliquez dessus une fois.
Pour les refermer cliquez de nouveau une fois.
La bifurcation carotidienne gauche a un calibre important.
Artériotomie longitudinale au bistouri. Cette artériotomie est superficielle afin de prélever la plaque dans son ensemble et de l’analyser. Elle est volontairement en deçà des limites de la plaque. Cela permet de faire facilement le décollement de la plaque sans trop agrandir l’artériotomie.
Insertion de la spatule de Rob entre la plaque d’athérome et la paroi saine. Le plan de clivage se situe habituellement dans les deux tiers externes de la média.
Une fois le clivage interne initialisé, on le poursuit vers le haut jusqu’à l’extrémité supérieure de la plaque.
On glisse ensuite la spatule vers le bas….
pour initialiser le clivage externe.
Le clivage est prolongé vers le haut….
jusqu’à atteindre l’extrémité supérieure de l’artériotomie.
L’artériotomie est alors prolongée de quelques millimètres vers le bas en profitant du plan de décollement.
Le clivage de la plaque en regard de la carotide commune est complété pour devenir circonférenciel. La spatule de Rob est alors glissée dessous afin d’éloigner la plaque d’athérome de la paroi.
Cela permet la section de la plaque avec les ciseaux de Potts en limitant le risque de blesser la paroi artérielle postérieure.
La zone d’endartériectomie est rincée au serum hépariné.
L’ostium de la carotide externe est dégagé en avant….
puis en arrière.
La plaque est sectionnée, avec les ciseaux de Potts, à l’ostium de la carotide externe.
Puis le clivage est poursuivi à la face interne du bulbe.
Jusqu’à rejoindre l’extrémité supérieure de la plaque.
La plaque est alors sectionnée, avec les ciseaux de microchirurgie, à son extrémité supérieure, à la jonction avec la paroi saine.
Lors de ce geste il faut faire attention à ne pas blesser la paroi artérielle.
La section est poursuivie de façon circonférencielle. La traction de la plaque d’athérome facilite le geste.
La plaque d’athérome est alors enlevée.
La carotide interne est purgée pour enlever d’éventuels débris et tester la qualité du reflux.
Les fragments résiduels de la plaque sont enlevés.
Les segments de média décollés, sur la tranche de section proximale de la plaque d’athérome, sont réséqués aux ciseaux de Potts ou aux ciseaux de microchirurgie.
Les derniers débris sont enlevés avec une compresse humidifiée au sérum hépariné.
L’artériotomie est prolongée de quelques millimètres en aval sans atteindre l’arrêt de l’endartériectomie.
Cela permet un meilleur contrôle de l’intima d’aval.
L’absence de flap est contrôlée par injection de sérum hépariné.
D’éventuels flaps sont saisis avec une pince de Cushing et sectionnés avec les ciseaux de microchirurgie.
Si l’intima d’aval tend à se décoller, elle est fixée par des points de monofil 7/0, aiguille 9mm.
Jusqu’à obtenir un résultat satisfaisant.
L’ostium de la carotide externe est traité de la même façon.
Jusqu’à obtenir un résultat satisfaisant.
On fait de même pour la carotide commune.
L’artériotomie est suturée au monofil 6/0, aiguille 11 mm en commençant par l’hemi- surjet supérieur.
Puis on réalise l’hemi-surjet inférieur.
La carotide commune puis la carotide interne sont purgées.
La zone d’endartériectomie est rincée au sérum hépariné.
La suture est finalisée….
et les deux brins de monofil sont noués.
La carotide interne est déclampée puis reclampée afin de faire refluer d’éventuelles bulles d’air vers la carotide externe. La carotide externe et la carotide commune sont déclampées simultanément puis, après quelques secondes, la carotide interne est déclampée.
Vue de la pièce opératoire.
Angiographie de contrôle par voie veineuse.
L’endartériectomie avec patch
Généralités
L’endartériectomie avec patch n’a quasiment pas de contre-indication. C’est l’indication de choix dans les cas difficiles (bifurcation carotidienne haute, shunt, carotide de petit calibre, etc.). Elle permet de faire face à presque toutes les situations et permet de résoudre la plupart des difficultés (plaque d’athérome s’étendant en aval sur la carotide interne, plaque d’athérome remontant sur la terminaison de la carotide primitive, etc.).
C’est l’une des techniques d’endartériectomie les plus simples à réaliser et la seule à permettre de se sortir de la plupart des pièges tout en conservant l’artère d’origine.
Elle ne traite pas les excès de longueur mais ceux-ci peuvent être traités par un geste associé.
Elle a, par contre, des non indications : il s’agit d’une technique assez longue et qui nécessite l’utilisation d’un matériau le plus souvent prothétique. Elle ne doit donc pas être utilisée lorsque les conditions locales permettent de réaliser une autre technique plus simple (endartériectomie avec suture directe lorsque la carotide est de bon calibre sans excès de longueur, éversion type Van Maele lorsque la carotide est de bon calibre avec des lésions limitées au bulbe carotidien, etc.).
Matériaux
1) Patchs prothétiques.
Avantages : ils sont toujours disponibles. Ils ont toujours les mêmes qualités et notamment une grande résistance.
Inconvénients : pour tous les patchs prothétiques, il existe un risque infectieux mais la région cervicale rend ce risque faible. Ils ont un coût financier.
a) Patch Dacron (figure 1).
Il en existe plusieurs types différents selon les marques. Ils sont presque tous enduits d’une substance réduisant leur porosité. Ils sont plus ou moins souples, plus ou moins poreux.
Ils sont en général faciles à suturer et, après déclampage l’hémostase des points de ponction se fait facilement même lorsque le patient est sous traitement antiaggrégant plaquettaire.
Secondairement après résorption de la substance dont ils sont enduits, ils sont réhabités (figure 2),
et recouverts à leur face interne d’un endothélium (figure 3).
b) Patch en polytetrafluoroéthylène (P. T. F. E.) (figure 4).
La porosité de ces patchs est extrêmement faible mais le retard à l’hémostase des points de ponction peut être gênant chez les patients sous traitement antiaggrégant plaquettaire.
2) Patchs autologues.
Avantages : ils sont peu sensibles aux infections. Ils sont gratuits.
Inconvénients : tous les greffons autologues n’ont pas les mêmes qualités. La largeur du patch obtenu est parfois limitée. Ils ne sont pas toujours disponibles.
a) Patch veineux (figure 5).
Ils sont en général réalisés à partir de la veine saphène interne. Il faut être attentif à la qualité de la paroi veineuse. Des ruptures secondaires ont été décrites sur des greffons veineux saphène interne prélevés à la cheville.
Ils ont l’inconvénient de nécessiter un deuxième abord cutané (ce qui complique l’intervention lorsqu’elle est réalisée sous anesthésie locorégionale) et de consommer un greffon veineux pouvant servir dans d’autres occasions de pontage.
b) Patch en autogreffe artérielle (figure 6).
Ils sont en général réalisés à partir d’un segment de carotide primitive lorsqu’il existe un excès de longueur de l’axe carotidien, ou à partir de l’artère thyroïdienne supérieure.
Largeur du patch
Patch autologue.
La largeur du patch dépend souvent du matériau utilisé.
Pour les patchs en autogreffe artérielle on ne peut, dans la plupart des cas, dépasser 6 mm de diamètre mais cela est tout à fait suffisant.
Pour les patchs veineux, il est préférable de ne pas dépasser 8 mm de diamètre pour limiter le risque d’anévrisme secondaire (photo).
Patch prothétique.
Si le bulbe a un diamètre inférieur ou égal à 8 mm, je recommande d’utiliser un patch d’un diamètre de 8 mm.
Si le bulbe a un diamètre supérieur à 8 mm et si l’indication de patch est une artériotomie post-bulbaire, je recommande d’utiliser un patch d’un diamètre de 6 mm.
Découpe du patch
De nombreuses complications thromboemboliques locales après endartériectomie carotidienne sont dues à une sténose à la pointe de l’endartériectomie par flap et/ou caillot, voire à une plicature. Il importe donc d’attacher la plus grande importance à la qualité de la section de l’intima d’aval (cf. gestes : arrêt de l’intima d’aval) et d’élargir cette zone par un patch si l’artériotomie a dépassé la pointe du bulbe, afin de limiter le risque de sténose à la pointe du bulbe. Les plicatures se faisant préférentiellement à la terminaison de la zone d’endartériectomie, dépasser cette zone avec le patch permet un effet tuteur qui limite l’importance d’une plicature sur excès de longueur modéré, ce qui, associé à l’élargissement de cette zone critique, permet d’éviter certaines thromboses post-opératoires.
La découpe du patch à son extrémité distale doit être faite de tel façon que la partie la plus large du patch soit atteinte en regard de l’arrêt de l’intima d’aval. Une découpe arrondie (photo) permet de limiter la longueur de l’artériotomie au-delà de l’arrêt de l’intima d’aval (5 mm en moyenne).
Indications et contre-indications du patch
Indications :
Extension de la plaque d’athérome en aval dans la carotide interne sus-bulbaire.
Absence de bulbe ou bulbe de petit calibre.
Carotide sus-bulbaire de petit calibre.
Indication potentielle à mettre un shunt (occlusion de la carotide interne controlatérale, carotide controlatérale opérée précédemment sous shunt, absence de communicante au doppler ou en A.R.M.,etc.). Sous A.L.R., ne pas oublier que certaines intolérances au clampage peuvent survenir plusieurs minutes après le clampage alors que le geste artériel est en cours.
Endartèriectomie difficile (bifurcation haute, arrêt distal de la plaque irrégulier, déchirure latérale de la paroi, etc.).
Non-indications :
Conditions locales faciles permettant l’utilisation d’une autre technique surtout s’il existe un excès de longueur.
Contre-indications :
Infections locales ou générales lorsque l’on ne peut pas utiliser un patch en autogreffe artérielle.
Plan de clivage de la plaque inexistant laissant une paroi résiduelle thrombogène (cas exceptionnel nécessitant un pontage).
Technique du patch prothétique
Angiographie pré-opératoire.
La bifurcation carotidienne est exposée, et chacun des troncs mis sur lacs.
Après héparinisation générale (50 UI/Kg), la carotide interne est clampée en aval des lésions.
La carotide externe est clampée au ras de l’ostium.
Une à deux minutes plus tard, si le test de clampage est négatif, la carotide primitive est clampée en amont des lésions.
Une artériotomie longitudinale est faite à la face antérieure de la bifurcation carotidienne sans nécessairement ouvrir la plaque, ce qui permet son analyse ultérieure. Le décollement de la plaque se fait dans le plan externe de la média. Le décollement est fait de façon circonférentielle à la terminaison de la carotide primitive. La plaque est alors sectionnée à l’aide des ciseaux de Potts alors que la spatule de Robb reste positionnée dans le plan de clivage, ce qui facilite la section.
Le bulbe carotidien est libéré par le décollement circonférentiel de la plaque à l’aide des ciseaux de Potts, toujours dans le plan externe de la média.
La plaque est sectionnée à sa partie distale, à la pointe du bulbe, à l’aide de ciseaux de microchirurgie, ce qui permet une découpe nette, au ras de la limite d’adhérence de l’intima d’aval.
Section de la plaque au ras de l’ostium de la carotide externe à l’aide des ciseaux de Potts.
Une fois la plaque enlevée, il est tentant de fermer directement la paroi artérielle par une suture directe, ce qui permet un geste rapide mais le plus souvent imparfait, et donc à risque de complication.
Les segments d’amont et d’aval de la carotide sont purgés…
…puis lavés au sérum hépariné afin de limiter la formation de caillots dans la zone opératoire.
L’artériotomie est prolongée de quelques millimètres à la face antérieure de la carotide interne…
…puis de quelques millimètres en amont, à la face antérieure de la carotide primitive.
Le clamp situé à l’ostium de la carotide externe est déplacé vers l’aval afin de mieux contrôler l’arrêt de l’intima.
L’endartère de la carotide primitive proche de l’artériotomie est décollée en oblique et sectionnée au ras de sa zone d’adhérence au plan pariétal externe qui est laissé en place. Cela permet de n’avoir aucune zone de dissection rétrograde, source de turbulences et de resténoses.
On a constaté que sur la carotide interne, la plaque s’étendait au-delà de la zone de section. L’exposition vers le haut le permettant, l’artériotomie est prolongée en aval. Si cela n’avait pas été le cas, l’intima aurait été fixée d’emblée par plusieurs points de monofil 7/0 en laissant le segment de plaque distal en place.
Vision rapprochée montrant bien les limites de la plaque.
Section de la plaque à l’aide des ciseaux de microchirurgie.
Cela permet un arrêt net et sans ressaut, ce qui diminue le risque de thrombose locale et de turbulences pouvant générer à court terme un accident ischémique cérébral et à moyen ou long terme une resténose.
Malgré l’absence de ressaut, l’intima a été fixée de principe par trois points de monofil 7/0 pour éviter tout risque de dissection distale en cas d’hypertension post-opératoire.
Cette fixation de sécurité n’est pas indispensable lorsque l’intima d’aval est bien adhérente à la paroi artérielle.
Contrôle de l’arrêt de l’intima sur la carotide primitive.
Sur la carotide externe, contrôle de l’arrêt de l’intima, résection de tous les flaps à l’aide des ciseaux de microchirurgie, et fixation d’ un ressaut pariétal par des points de monofil 7/0.
La paroi vasculaire restante est nettoyée à l’aide d’une compresse humide afin d’enlever tous les fragments de plaque résiduels.
Aspect de la carotide avant fermeture.
Le patch est suturé avec un monofil 6/0 en commençant par l’extrémité distale de l’artériotomie et par la berge postérieure.
La berge supérieure est suturée en dernier après injection éventuelle de 25 à 50 U.I./Kg d’héparine.
Ce qui permet d’effectuer les purges et l’élimination des bulles d’air vers le haut.
Ainsi que le lavage au sérum hépariné.
La suture est alors terminée et les deux brins noués.
Aspect après déclampage.
Le redon est mis en place avec l’extrémité sectionnée en amont de la pointe du bulbe afin de ne pas masquer cette zone lors de l’angiographie de contrôle.
Le contrôle angiographique par voie veineuse est réalisé en post-opératoire immédiat.
Pièce opératoire.
Technique : patch en autogreffe artérielle provenant de la carotide commune
Homme de 74 ans. Sténose asymptomatique évolutive de la carotide interne gauche évaluée à 85 % en écho doppler.
Facteurs de risque d’athérosclérose : hypertension artérielle ; tabac ; hypercholestérolémie ; hypertriglycéridémie.
IRM cérébrale : pas d’infarctus ; lacunes multiples.
ARM
La réalisation d’un patch en autogreffe artérielle provenant de la carotide primitive nécessite des conditions particulières : l’existence d’un excès de longueur suffisant pour réséquer un segment de carotide primitive d’au moins 15 mm de long.
Un segment de carotide primitive est réséqué de façon à traiter l’excès de longueur puis l’endartériectomie de la bifurcation carotidienne est réalisée. Attention : il ne faut pas que le segment de carotide primitive réséqué soit trop important car l’anastomose des deux segments de carotide primitive doit se faire sans tension. Les sutures sous tension peuvent entraîner des resténoses précoces en regard de l’anastomose.
Les deux extrémités de la carotide primitive sont anastomosées au monofil 5/0.
La zone d’endartériectomie est contrôlée.
Le segment de carotide primitive réséqué mesure ici environ 22 mm.
Il est sectionné en oblique avec des ciseaux de Potts.
La découpe hélicoïdale…
…permet d’obtenir un segment qui mesure environ 4 cm de long et 5 mm de large. Il peut être plus étroit si le segment de carotide primitive réséqué est plus court.
Dans ce cas la paroi de la carotide primitive n’était pas athéromateuse et il n’a pas été nécessaire de l’endartériectomiser.
Le patch est suturé avec les mêmes règles techniques que les autres types de patch.
Résultat final après déclampage.
Angiographie de contrôle par voie veineuse.
Technique du patch en autogreffe artérielle à partir de l’artère thyroïdienne supérieure
Cette technique peut être utilisée lorsqu’il existe un risque infectieux, que le bulbe carotidien est de petit calibre et qu’il n’y a pas d’excès de longueur de l’axe carotidien permettant de réséquer un segment suffisant de carotide primitive. Certaines équipes chirurgicales en font un usage plus large.
Cette technique nécessite une artère thyroïdienne de bon calibre.
Homme de 68 ans. Trois épisodes de cécité monoculaire transitoire de l’oeil droit en un mois. Sténose hyperserrée de la carotide interne droite en écho-doppler.
Facteurs de risque d’athérosclérose : hypertriglycéridémie ; tabac.
IRM cérébrale : infarctus hémisphérique gauche.
Angiographie numérisée par voie artérielle : sténose de la carotide interne droite à 75 % selon les critères nord-américains et 90 % selon les critères européens.
Ce patient avait un eczéma de la région cervicale qui augmentait le risque d’infection nosocomiale.
Contrôle de la bifurcation carotidienne qui montre un bulbe de petit calibre.
Dissection de l’artère thyroïdienne supérieure qui a un calibre correct.
Prélèvement de l’artère thyroïdienne supérieure dont l’extrémité distale est liée au fil résorbable 2/0 et dont l’orifice d’implantation sur l’artère carotide externe est suturé au monofil 6/0.
Segment d’artère thyroïdienne obtenu.
Celui-ci mesure environ 23 mm de long.
L’ouverture longitudinale de ce greffon permet d’obtenir un patch de 5 mm de large.
Aspect de la bifurcation carotidienne après endartériectomie. Celle-ci est d’une longueur nettement supérieure à la longueur du patch.
Le bulbe est refermé à l’aide de ce patch avec du monofil 6/0.
L’artériotomie sur la carotide primitive est fermée par suture directe au monofil 6/0.
Aspect final après déclampage.
Pièce opératoire.
Angiographie de contrôle par voie veineuse.
Réimplantation
L’endartériectomie avec réimplantation ne peut être faite que s’il existe un excès de longueur important de l’axe carotidien permettant de prolonger l’artériotomie à la face interne du bulbe au-delà de l’arrêt de l’endartériectomie.
• Elle traite l’excès de longueur, permet un contrôle visuel parfait de l’arrêt de l’artériotomie, facilite la fixation de l’intima d’aval et permet l’élargissement du calibre de la carotide interne en regard de l’arrêt de l’artériotomie.
• Elle a comme inconvénient de nécessiter une résection partielle de la paroi du bulbe dont l’importance n’est pas toujours facile à apprécier, ce qui peut conduire à un bulbe trop volumineux ou au contraire trop étroit.
• Elle n’a pas de vraie contre-indication sauf bien sûr l’absence d’excès de longueur suffisant de l’axe carotidien.
Réimplantation : technique.
Femme de 82 ans. Sténose serrée asymptomatique de la carotide interne gauche diagnostiquée au cours du bilan d’une drop attack.
Facteurs de risque d’athérosclérose : hypertension artérielle ; hypercholestérolémie.
Angio-scanner hélicoïdal : sténose de la carotide interne gauche évaluée à 60 % selon les critères nord-américains et à 80 % selon les critères européens. L’excès de longueur de l’axe carotidien est bien visible.
Bifurcation carotidienne clampée.
Section oblique du bulbe à son origine avec les ciseaux de Mayo.
Traction modérée sur le bulbe pour évaluer l’excès de longueur.
Artériotomie à la face interne du bulbe avec les ciseaux de Potts.
Il faut veiller à ne pas trop prolonger l’artériotomie afin que la suture ne soit pas sous tension. Il sera toujours possible de prolonger secondairement cette artériotomie.
Artériotomie équivalente à la face interne de la carotide commune.
Évaluation du reflux puis lavage du moignon de carotide interne au sérum hépariné.
Lavage du moignon de la carotide commune.
Endartériectomie du bulbe.
Section de l’extrémité de la plaque sous contrôle de la vue avec les ciseaux de microchirurgie. La technique d’endartériectomie avec réimplantation permet un contrôle visuel parfait de ce geste essentiel.
L’excès de longueur permet ici de prolonger de quelques millimètres l’artériotomie.
Nettoyage de la zone d’endartériectomie avec une compresse imbibée de sérum hépariné.
Le contrôle de la zone d’arrêt de l’endartériectomie sur la carotide interne montre que l’intima d’aval est partiellement décollée.
Ce segment est réséqué avec les ciseaux de microchirurgie.
Le contrôle final montre, à cet endroit, l’absence de décollement mais une paroi épaisse.
Cette zone est fixée par un point de monofil 7/0.
Endartériectomie de la terminaison de la carotide commune.
Section de la plaque en amont.
Endartériectomie de l’ostium de la carotide externe.
Section de la plaque sur la carotide externe, au ras du clamp.
Mise en place d’un clamp de bull dog sur la carotide externe en aval du clamp initial.
Après ablation du clamp initial, on s’aperçoit que le clamp de bull dog n’est pas efficace.
Il est donc remplacé par le clamp initial qui est maintenant un centimètre en aval de sa position d’origine. Cela permet le contrôle de l’arrêt de l’intima de la carotide externe.
Ablation du lac en silastic qui tractait l’artère thyroïdienne supérieure vers le haut et clampage de celle-ci par un clamp de bull dog afin de permettre une meilleure visualisation de l’arrêt de l’endartériectomie sur la carotide externe.
L’endartériectomie de la terminaison de la carotide commune est complétée.
L’examen dans l’axe de la carotide externe montre que l’endartériectomie est incomplète à ce niveau.
L’endartériectomie de la carotide externe est complétée et la plaque est sectionnée à sa terminaison avec les ciseaux de microchirurgie.
Contrôle final de la carotide externe. Aucun point de fixation n’est nécessaire.
Résection de l’excès de largeur du bulbe à sa face interne…
puis à sa face externe.
Résection de l’excès de largeur de la carotide commune d’un côté…
puis de l’autre.
Surjet postérieur de la réimplantation du bulbe dans la carotide commune.
Lors du début du surjet antérieur on constate un décollement partiel de l’intima.
Celui-ci est saisi avec une pince de Cushing et sera réséqué avec les ciseaux de microchirurgie. Il faut être très vigilant et vérifier que l’on ne s’approche pas trop du surjet avec les ciseaux de microchirurgie.
Contrôle.
Le surjet antérieur peut alors être réalisé.
Purge de la carotide interne puis de la carotide commune.
Lavage au sérum hépariné.
La suture est testée par injection de sérum hépariné sous pression modérée afin de détecter et de traiter une éventuelle fuite avant le déclampage. Une partie du surjet est masqué notamment dans l’entrejambe entre le bulbe et la carotide externe ce qui rend plus difficile, après déclampage, la réalisation de points supplémentaires pour traiter une fuite éventuelle.
Les deux brins du surjet peuvent alors être noués.
Aspect final après déclampage.
Pièce opératoire.
Angiographie de contrôle par voie veineuse.
Absence de plaque de la carotide commune
Femme de 81 ans. Deux accidents ischémiques transitoires hémisphériques gauches trois ans auparavant. Sténose serrée de la carotide interne gauche en écho- doppler. Pas d’imagerie cérébrale.
Angio-scanner hélicoïdal : sténose de la carotide interne gauche évaluée à 55 % selon les critères nord-américains et 75 % selon les critères européens.
Le geste d’endartériectomie avec réimplantation peut être simplifié lorsqu’il n’existe pas de plaque volumineuse dans la carotide commune…
ni dans la carotide externe.
Une artériotomie est réalisée à la face interne du bulbe jusqu’à la hauteur de l’extrémité supérieure de l’orifice découpé dans la carotide commune.
Cela permet un contrôle facile de l’arrêt de la plaque à la pointe du bulbe. L’extrémité supérieure de la plaque est sectionnée avec les ciseaux de microchirurgie. Il faut être vigilant et ne pas blesser la paroi artérielle saine.
Les segments d’intima qui ne sont pas adhérents sont sectionnées avec les ciseaux de microchirurgie.
La zone d’endartériectomie est nettoyée avec une compresse humidifiée.
L’excédent de tissu est réséqué.
L’intima d’aval est fixée par deux points de monofil 7/0.
Et le bulbe est réimplanté dans la carotide commune…
par un surjet de monofil 6/0.
Aspect après déclampage.
Angiographie de contrôle par voie veineuse.
Réimplantation en cas de rotation de la carotide interne.
Femme de 72 ans. Sténose asymptomatique de la carotide interne gauche diagnostiquée lors d’un bilan préopératoire avant chirurgie orthopédique. Cette sténose est évaluée, en écho-doppler, à 80 % selon les critères européens.
IRM cérébrale normale.
Angiographie par résonance magnétique.
En cas de boucle, la traction sur la carotide interne peut conduire à une rotation de celle-ci à 180 degrés.
Si l’excès de longueur est suffisant, et c’est en général le cas, l’artériotomie est faite à la face externe du bulbe qui est maintenant en dedans.
L’artériotomie dépasse l’extrémité distale de la plaque d’athérome.
Endartériectomie du bulbe.
Section de la plaque à son extrémité supérieure.
L’excès de tissu est manifeste.
Résection de cet excès en largeur…
et en longueur.
Contrôle de l’absence d’excédent de longueur.
Endartériectomie de la carotide commune et fixation de l’intima de la carotide interne.
Contrôle de la carotide commune et de la carotide externe.
Aspect après réimplantation du bulbe dans la carotide commune et déclampage.
Pièce opératoire.
Angiographie de contrôle par voie veineuse.
Réimplantation dans le bulbe
Homme de 76 ans. Sténose serrée asymptomatique évolutive de la carotide interne gauche.
Facteurs de risque d’athérosclérose : hypertension artérielle ; hypercholestérolémie.
IRM cérébrale : absence de lésion ischémique ; leucoaraïose.
Angiographie par résonance magnétique confirmant la sténose serrée du bulbe carotidien gauche et montrant une boucle en aval.
Contrôle de la bifurcation carotidienne et de la boucle de la carotide interne sus-bulbaire.
Endartériectomie de la bifurcation carotidienne par une artériotomie à cheval sur carotide commune et bulbe carotidien.
Section de la carotide interne à la pointe du bulbe.
L’artériotomie est prolongée jusqu’à la zone de section transversale de la carotide interne.
Contrôle de l’arrêt de l’endartériectomie sur la carotide externe…
et sur la carotide commune.
Artériotomie longitudinale à la face interne de la carotide interne sus-bulbaire.
Résection de l’excédent de tissu à la pointe du bulbe.
Début du surjet.
Surjet postérieur.
Résection de l’excédent de tissu à la face interne du bulbe.
Aspect final après déclampage.
Pièce opératoire.
Angiographie de contrôle par voie veineuse.
Eversion type Van Maele : Généralités.
L’endartériectomie par eversion type Van Maele a pour indications privilégiées :
• les excès de longueur de l’axe carotidien ;
• les plaques d’athérome localisées au bulbe.
Elle a pour inconvénients :
• de nécessiter une dissection complète du bulbe carotidien ce qui n’est pas toujours facile lorsque les tissus sont très inflammatoires ;
• de nécessiter un segment de carotide interne sain au-delà de la plaque d’athérome d’une longueur suffisante pour permettre d’éverser suffisamment le bulbe, voire la carotide interne post-bulbaire, pour avoir un contrôle suffisant de l’arrêt de l’endartériectomie ;
• si le contrôle de l’arrêt de l’endartériectomie est impossible, il faut réséquer le bulbe et faire un pontage.
Indications acceptables :
• les plaques d’athérome s’étendant au-delà de la pointe du bulbe, mais à condition que la carotide interne d’aval soit d’un calibre suffisant (supérieur ou égal à 5 mm de diamètre) et que la bifurcation carotidienne soit suffisamment basse pour permettre de dégager un segment de carotide interne d’aval sain suffisant pour avoir un bon contrôle de l’arrêt de l’endartériectomie ;
• les plaques d’athérome étendues à la carotide externe, mais dans ce cas il est préférable de faire une endartériectomie par eversion type Chevalier ;
• les plaques d’athérome étendues à la carotide commune, dans ce cas l’endartériectomie de la carotide commune sera faite par une section suture de la carotide commune ou par une artériotomie longitudinale à sa face externe.
Contre-indications :
• l’intolérance au clampage, car la mise en place d’un shunt est plus difficile et plus risquée que lors d’une endartériectomie par incision longitudinale ;
• les bifurcations carotidiennes hautes, car le contrôle de l’arrêt de l’endartériectomie sera difficile voire impossible ;
• les carotides internes de petit calibre, car un flap à l’arrêt de l’endartériectomie entraînera plus facilement une resténose ou une thrombose carotidienne ;
• les bulbes de petit calibre ou l’absence de bulbe, car le risque de resténose est augmenté ;
• les bulbes rétrécis à leur base, sauf si les conditions anatomiques permettent de faire une artériotomie longitudinale à la face externe de la carotide externe ou s’il existe un excès de longueur permettant une incision longitudinale complémentaire à la face interne du bulbe ;
• les tissus inflammatoires, car les endartériectomies par eversion nécessitent une dissection plus importante du bulbe que les endartériectomies par incision longitudinale.
• Endartériectomie par éversion type Van Maele.
•
Femme de 82 ans ayant une sténose asymptomatique de la carotide interne droite.
L’angio-scanner hélicoïdal confirme cette sténose.
Incision superficielle à la base du bulbe.
Cela permet de trouver plus facilement le plan de clivage entre la paroi saine et la plaque athérome.
Le bulbe est éversé sur la plaque d’athérome….
jusqu’à la fin de la plaque d’athérome.
La plaque est sectionnée, à sa terminaison, avec les ciseaux de microchirurgie.
Il faut veiller à ce que la section se fasse au ras de la zone où l’intima est adhérente à la paroi, sans blesser celle-ci.
Le contrôle de l’intima d’aval montre la persistance d’un petit fragment d’athérome qui peut être soit réséqué, soit fixé par un point de monofil 7/0.
La spatule de Rob est introduite entre la plaque d’athérome et la carotide commune.
Elle est ensuite glissée entre la plaque d’athérome et la paroi.
Section de la plaque d’athérome avec les ciseaux de Potts.
La plaque d’athérome est décollée le long de la carotide externe.
Puis sectionnée au ras du clamp soit avec les ciseaux de microchirurgie, soit, comme ici, par écrasement avec une pince de Christophe.
La plaque est enlevée.
Contrôle de l’arrêt de la plaque sur la carotide commune.
Ablation des fragments de plaque d’athérome résiduels.
Contrôle de l’arrêt de l’intima dans la carotide externe.
Réimplantation du bulbe dans la carotide commune. Aspect après déclampage.
Pièce opératoire.
Angiographie de contrôle par voie veineuse
Technique type Van Maele et excès de longueur
Homme de 66 ans ayant fait une hémiplégie gauche 27 ans auparavant dont il ne garde que des séquelles mineures. Survenue récente de troubles de l’équilibre, de chutes, d’épisodes de flou visuel bilatéral, de céphalées postérieures. L’écho-doppler montre une sténose évaluée à 95 %, considérée comme pseudo-occlusive, avec une ophtalmique inversée et un bas débit dans le territoire sylvien droit.
L’IRM cérébrale montre un infarctus hémisphérique droit étendu.
L’ARM de la carotide interne droite confirme cette sténose.
Après l’endartériectomie par éversion du bulbe carotidien, on constate qu’il existe un excès de longueur de la carotide interne.
Artériotomie de quelques millimètres à la face interne du bulbe correspondant à l’excès de longueur.
Contrôle de la bonne congruence entre le bulbe et la carotide commune.
Résection de l’excédent de tissu du bulbe en dedans…
et en dehors.
Contrôle de l’arrêt de l’intima d’aval de la carotide interne.
Réimplantation du bulbe dans la carotide commune.
Aspect final après déclampage.
Angiographie de contrôle par voie veineuse.
Technique type Van Maele et plaque étendue à la carotide commune
Homme de 73 ans. Accident ischémique cérébral hémisphérique droit constitué régressif en quarante-huit heures douze jours auparavant, puis second accident ischémique dans le même territoire 8 jours plus tard presque complètement régressif en quatre jours.
Imagerie cérébrale préopératoire montrant plusieurs lésions ischémiques de petite taille hémisphériques droites. L’intervention est décidée sans délai compte-tenu de la récidive des symptômes, de la récupération clinique et de la petite taille des lésions ischémiques.
ARM préopératoire.
La plaque d’athérome s’étend en amont dans la carotide commune. L’endartériectomie de celle-ci a dû être étendue vers l’amont sur plusieurs centimètres. L’arrêt de l’intima d’aval dans la carotide commune et dans la carotide externe a été contrôlé.
Il existe un excès de longueur de l’axe carotidien, ce qui conduit à faire un trait de refend à la face interne du bulbe avec les ciseaux de Potts.
Le bulbe est réimplanté dans la partie terminale de la carotide commune.
Après que le bulbe ait été réimplanté, la carotide commune, qui a un bon calibre, sera fermée par suture directe.
Aspect de la bifurcation carotidienne après déclampage.
Pièce opératoire.
Angiographie de contrôle par voie veineuse.
Technique type Van Maele et plaque étendue à la carotide externe
Homme de 71 ans. Accidents ischémiques transitoires hémisphériques droits à répétition.
IRM cérébrale normale.
ARM de la carotide droite.
Après section du bulbe à son origine et endartériectomie par éversion de celui-ci de la carotide commune et de l’origine de la carotide externe, on constate que la plaque d’athérome se prolonge dans la carotide externe et que le contrôle de l’arrêt de l’intima d’aval sera malaisé.
Une rotation horaire de la carotide commune à 45 degrés est effectuée avec le clamp situé sur celle-ci afin d’avoir une meilleure vue sur la carotide externe.
Artériotomie à la face interne de la carotide externe.
Une artériotomie de même longueur est effectuée à la face interne du bulbe.
L’artériotomie de la carotide externe permet un bon jour sur la plaque d’athérome qui peut être réséquée facilement.
Contrôle après endartériectomie de la carotide externe et fixation de l’intima d’aval. Il existe un petit segment d’intima décollé à droite du point de fixation.
Celui-ci est réséqué et fixé par un deuxième point de monofil 7/0.
Aspect final après réimplantation du bulbe dans la carotide commune et déclampage.
Pièce opératoire.
Angiographie de contrôle par voie veineuse.
Eversion type Chevalier : généralités
L’endartériectomie par éversion type Chevalier a pour indications privilégiées :
• les excès de longueur prédominant sur la carotide interne sus-bulbaire.
• Les plaques d’athérome étendues à la carotide externe.
• Les bulbes carotidiens de grande longueur.
Elle a pour inconvénients :
• de nécessiter une dissection complète du bulbe carotidien, ce qui n’est pas toujours facile lorsque les tissus sont très inflammatoires ;
• d’avoir un très bon jour sur la pointe du bulbe afin de pouvoir réaliser l’anastomose termino-terminale entre la pointe du bulbe et la carotide interne d’aval dans de bonnes conditions.
Indications acceptables :
• absence d’excès de longueur mais, dans ce cas, elle est concurrencée par l’éversion type Van Maele qui est plus facile et plus rapide ;
• les excès de longueur mixtes carotide interne et carotide commune mais dans ce cas elle est concurrencée par la réimplantation qui est plus facile et plus rapide en l’absence de plaques d’athérome étendues à la carotide externe et à la carotide commune.
Contre-indications :
• l’intolérance au clampage car la mise en place d’un shunt est plus difficile et plus risquée que lors d’une endartériectomie par incision longitudinale ;
• les bifurcations carotidiennes hautes ou les carotides internes de petit calibre car la suture carotidienne sera difficile ;
• les bulbes de petit calibre ou l’absence de bulbe car le risque de resténose est augmenté ;
• les tissus inflammatoires car les endartériectomies par éversion nécessitent une dissection plus importante du bulbe que les endartériectomies par incision longitudinale.
Technique de l’éversion type Chevalier
Homme de 71 ans. Accident ischémique cérébral constitué mineur hémisphérique gauche 28 jours auparavant.
IRM cérébrale : infarctus hémisphérique gauche de petite taille. Atrophie cortico-sous-corticale modérée. Leucoaraïose.
Angiographie préopératoire mettant en évidence l’excès de longueur de l’axe carotidien à la fois sur la carotide commune et sur la carotide interne.
Cet excès de longueur est bien visible après abord de la bifurcation carotidienne.
Incision à la face antérieure de la terminaison de la carotide commune.
Artériotomie à cheval sur la terminaison de la carotide commune et l’origine de la carotide externe.
Cette artériotomie est prolongée sur la carotide externe jusqu’au-delà de la terminaison de la plaque athérome.
Section oblique de la carotide interne, au-delà de la terminaison de la plaque athérome, avec les ciseaux de Potts.
Évaluation de l’excès de longueur de la carotide interne.
Le reflux par la carotide interne est moyen. Le test de clampage ayant été effectué avec une pression artérielle inférieure à quinze de maxima, on dispose d’une bonne marge de manoeuvre. En l’absence de symptôme, on se contentera de surveiller attentivement la pression artérielle et l’état neurologique.
Habituellement la pression artérielle monte progressivement.
Endartériectomie de la carotide commune à sa face interne.
Endartériectomie du bulbe.
Endartériectomie du bord externe de la carotide commune.
La spatule de Rob est glissée entre la plaque d’athérome et la paroi saine.
Section de la plaque d’athérome à son origine.
Décollement de la plaque d’athérome en regard de la carotide externe.
Section de la plaque en regard de la carotide externe.
Endartériectomie du bulbe par éversion…
jusqu’à…
ablation de la plaque d’athérome.
Contrôle de l’arrêt de l’intima sur la carotide externe après fixation par deux points de monofil 7/0.
Ablation des fragments de plaque résiduels adhérant à la zone endartériectomisée de la carotide commune…
et du bulbe.
Le bulbe est alors saisi à sa pointe avec une pince de Cushing…
et désinvaginé.
Le segment de carotide interne en excès est réséqué avec les ciseaux de Potts.
L’obliquité de la section transversale de la carotide interne est plus importante en aval qu’en amont pour compenser la diminution du calibre de la carotide interne.
On contrôle que la résection est suffisante.
Une pince de Christophe est introduite dans le bulbe pour faciliter la suture des premiers points. Elle sera ensuite enlevée.
Anastomose termino-terminale entre la pointe du bulbe et la carotide interne d’aval au monofil 6/0.
Le surjet n’est mis sous tension qu’après la réalisation de plusieurs points, ce qui facilite la suture et limite le risque de déchirure.
Contrôle de la suture postérieure et…
suture de la paroi antérieure.
La pince de Christophe est remise en place avant de nouer les deux brins de la suture pour éviter une sténose anastomotique.
Suture de l’artériotomie à cheval sur carotide commune et carotide externe par deux hémi-surjets de monofil 6/0.
Purge.
Lavage au sérum hépariné.
Aspect après déclampage.
Pièce opératoire.
Angiographie de contrôle par voie veineuse.
Eversion type Chevalier : plaque étendue à la carotide externe
Homme de 60 ans. Accident ischémique cérébral hémisphérique gauche un an auparavant.
IRM cérébrale : infarctus hémisphérique gauche de petite taille.
À l’époque l’intervention chirurgicale avait été récusée car l’ARM montrait une quasi occlusion de la carotide interne gauche.
Un an plus tard, la carotide interne a repris un calibre correct et l’indication chirurgicale est posée malgré l’absence de récidive neurologique.
Ici il n’y a pas d’excès de longueur mais une autre bonne indication de l’éversion type Chevalier : l’existence d’une plaque s’étendant dans la carotide externe.
Artériotomie à cheval sur carotide commune et carotide externe.
Décollement de la plaque dans le bulbe.
Section de la plaque en regard de la carotide commune.
Section oblique de la carotide interne à la pointe du bulbe.
Éversion de la paroi du bulbe.
Ablation de la plaque.
Endartériectomie la carotide externe et section de la plaque à sa terminaison avec les ciseaux de microchirurgie.
Section oblique de la plaque à la terminaison de la carotide commune.
Ablation des segments de plaque décollés en regard de la carotide externe.
Ablation des fragments de plaques d’athérome résiduels avec une compresse imbibée de sérum hépariné.
Dilatation modérée de la carotide interne sus-bulbaire avec une pince de Christophe.
Surjet postérieur.
Surjet antérieur.
Les deux brins du surjet sont noués sur une pince de Christophe.
Surjet carotide commune – carotide externe.
Aspect après déclampage.
Pièce opératoire.
Eversion type Chevalier : plaque étendue à la carotide commune
Homme de 74 ans asymptomatique.
IRM cérébrale : absence de lésion ischémique ; leucoaraïose ; atrophie cortico-sous-corticale.
L’angiographie montre un excès de longueur important…
mais aussi une plaque étendue à la face externe de la carotide commune.
Cet excès de longueur est visible après contrôle de la bifurcation carotidienne.
Section de la carotide interne à la pointe du bulbe, en aval de la plaque, et section de la carotide commune en amont de la plaque d’athérome.
Endartériectomie de la carotide commune…
du bulbe…
et libération de la plaque de la bifurcation carotidienne.
Éversion de la carotide commune,
endartériectomie,
et ablation de la plaque.
L’excès de longueur est évident.
Section de la carotide commune avec les ciseaux de Mayo permettant de réséquer l’excédent de longueur.
Anastomose termino-terminale des deux extrémités de la carotide commune avec un monofil 5/0. Contrôle de l’absence de sténose anastomotique avec une pince de Christophe.
Le segment de carotide commune où est située l’anastomose est rempli de sérum hépariné et un clamp de bull dog est placé à la partie distale de la carotide commune pour maintenir le sérum hépariné dans la carotide commune.
L’excès de longueur de la carotide interne est évalué et réséqué.
Anastomose termino-terminale de la terminaison du bulbe et de la carotide interne.
Suture de l’artériotomie carotide commune -carotide externe.
Aspect après déclampage.
Au total près de 3 cm de carotide ont été réséqués.
Pièce opératoire.
Pièce opératoire après section longitudinale.
Angiographie de contrôle. Cette angiographie est incomplète car elle a été centrée sur la bifurcation carotidienne sans prendre en compte le geste sur la carotide commune.
Pontage : technique
Homme de 48 ans. Accident ischémique cérébral hémisphérique droit deux mois auparavant. Antécédent de résection d’une tumeur de la parotide droite suivie de radiothérapie cervicale droite vingt-neuf ans auparavant.
Angiographie numérisée par voie artérielle : sténose de le carotide interne droite.
L’examen de la bifurcation carotidienne montre des lésions transpariétales.
Il s’avère impossible de trouver un plan de clivage. La décision de réséquer la bifurcation carotidienne est prise.
La bifurcation carotidienne a été réséquée. La carotide interne est sectionnée en biseau.
L’ostium de la carotide externe est suturé par un surjet aller-retour de monofil 6/0.
La prothèse en PTFE de 6 mm de diamètre est découpée en biseau.
Ce qui permet d’obtenir un orifice en palette.
Anastomose termino-terminale en palette…
de la prothèse à la carotide interne distale.
Aspect final de l’anastomose supérieure.
Anastomose termino-terminale de la prothèse à la carotide commune.
Aspect final avant déclampage.
Pièce opératoire.
Angiographie de contrôle.
{morfeo 1}